- Дмжп можно ли в баню
- Дефект межжелудочковой перегородки
- МКБ-10
- Общие сведения
- Причины дефекта межжелудочковой перегородки
- Особенности гемодинамики при дефекте межжелудочковой перегородки
- Классификация дефекта межжелудочковой перегородки
- Симптомы дефекта межжелудочковой перегородки
- Диагностика дефекта межжелудочковой перегородки
- Лечение дефекта межжелудочковой перегородки
- Течение беременности при дефекте межжелудочковой перегородки
- Прогноз при дефекте межжелудочковой перегородки
- Врожденный порок сердца ДМПП и ДМЖП
- Врождённый порок сердца. Дефект межжелудочковой перегородки (ДМЖП). Полостная операция.
Дмжп можно ли в баню
Дефект межжелудочковой перегородки
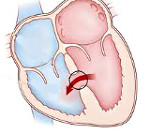
Дефект межжелудочковой перегородки – врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба». Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ. При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства.
МКБ-10
Общие сведения
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови. В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Причины дефекта межжелудочковой перегородки
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр.). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Особенности гемодинамики при дефекте межжелудочковой перегородки
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Классификация дефекта межжелудочковой перегородки
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют:
Симптомы дефекта межжелудочковой перегородки
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия, расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия. В нижних отделах легких выслушиваются застойные хрипы.
Диагностика дефекта межжелудочковой перегородки
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография.
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии. У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW). Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины.
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики. Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца. Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС.
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией.
Лечение дефекта межжелудочковой перегородки
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком. В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте. В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет.
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов.
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным. К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и др.) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки.
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте.
Течение беременности при дефекте межжелудочковой перегородки
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка. Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности. У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца.
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания.
Прогноз при дефекте межжелудочковой перегородки
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет. При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений.
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни. Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере. Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита.
Врожденный порок сердца ДМПП и ДМЖП
Дефект межжелудочковой перегородки ( ДМЖП ) – самый частый врожденный порок сердца. Дефект, т.е. отверстие в перегородке, разъединяющей правый и левый желудочки, бывает единственным нарушением нормального развития сердца, и тогда говорят об «изолированном дефекте», или частью другого, более сложного порока, например, тетрады Фалло. Это самый частый врожденный порок сердца.
Межжелудочковая перегородка – это мощная мышечная преграда, образующая внутренние стенки как правого, так и левого желудочка, и в каждом – составляющая примерно 1/3 их общей площади. У плода она образуется из трех составных частей. На 4 – 5-ой неделе беременности все эти составные части должны точно сопоставиться и соединиться друг с другом, как в конструкторе Лего. Если же этого, по каким-то причинам, не происходит, в перегородке остается отверстие, или дефект. Вскоре после рождения и установления нормального кровотока в обоих кругах кровообращения, возникает значительная разница в давлении между левым и правым желудочками. И тогда кровь из левого желудочка начинает нагнетаться одновременно и в аорту, т.е. туда, куда и следует, и через дефект — в правый желудочек, где ее быть не должно. Т.е. при каждой систоле происходит сброс слева – направо. В такой ситуации правый желудочек вынужден работать с увеличенной нагрузкой, чтобы перекачать этот лишний объем, да к тому же, уже окисленной крови, снова в легкие и в левые отделы.
Величина сброса зависит от размера и положения дефекта: он может быть небольшим и почти не сказываться на работе сердца, а может быть огромным, диаметром с устье аорты. Запомните: чем громче шум, тем меньше дефект.
В большинстве случаев, примерно в 65 – 75 %, такие дефекты закрываются сами, спонтанно, и, если не появились дополнительные симптомы, можно спокойно ждать 4 — 5 и даже более лет. Но, если ребенок достиг школьного возраста, оставаясь бессимптомным, то вам, тем не менее, могут операцию предложить
На что при этом пороке надо обращать внимание?
Главный показатель периода новорожденности — прибавка веса. Предположим, грудной ребенок ест плохо, и поэтому мало прибавляет в весе. Аппетит у него нормальный, но из-за одышки ему трудно сосать, а ведь пока это его главная и довольно тяжелая работа. Он много плачет, потому что никогда не может насытиться. У детей постарше на этом фоне случаются частые простуды, которые становятся длительными и могут переходить в воспаление легких. Так может продолжаться несколько месяцев, и, если причина – ДМЖП, такой ребенок должен быть под постоянным наблюдением кардиолога
Самые лучшие результаты хирургии бывают после устранения больших ДМЖП в возрасте до двух – двух с половиной лет, когда у ребенка есть признаки сердечной недостаточности. Тогда еще все процессы – обратимы. Сердце быстро понимает, что ему теперь – намного легче, чем раньше. Оно быстро уменьшается в размерах и кровоток в обоих кругах нормализуется.
После операции ребенок практически здоров и нет никаких оснований причислять его к группе так называемых «инвалидов детства», как это иногда делают в лечебных учреждениях. Он может все, и быстро забудет о том, что с ним было, и кроме рубца на груди, ему об этом ничего не будет напоминать.
Дефекты межпредсердной перегородки ( ДМПП ) – второй по частоте врожденный порок сердца.
При этом пороке имеется отверстие в перегородке, разделяющей правое и левое предсердие на две отдельные камеры. У плода, как мы говорили выше, это отверстие (открытое овальное окно) не только есть, но и необходимо для нормального кровообращения. Сразу после рождения оно закрывается у подавляющего большинства людей. В некоторых случаях, однако, оно остается открытым, но люди и не подозревают об этом. Сброс через него настолько незначителен, что человек не только не чувствует, что «с сердцем что-то не то», но и спокойно может дожить до глубокой старости.
В отличие от незаращения открытого овального окна, истинные дефекты межпредсердной перегородки могут быть очень больших размеров. Они располагаются в разных отделах самой перегородки, и тогда говорят о «центральном дефекте» или «дефекте без верхнего или нижнего края», «первичном» или «вторичном».
При ДМПП кровь из левого предсердия частично уходит в правое при каждом сокращении. Соответственно, правые камеры сердца и легкие переполняются, т.к. им приходится пропускать через себя больший, лишний объем крови, да еще один раз уже прошедший через легкие. Поэтому легочные сосуды переполнены кровью. Отсюда – склонность к пневмониям. Давление, однако, в предсердиях низкое, а правое предсердие – самая «растяжимая» камера сердца. Поэтому оно, увеличиваясь в размерах, справляется с нагрузкой до поры — до времени (обычно лет до 12 – 15, а иногда и больше) достаточно легко. Высокой легочной гипертензии, вызывающей необратимые изменения легочных сосудов, у больных с ДМПП не бывает никогда.
Новорожденные и грудные дети, да и дети раннего возраста в подавляющем большинстве растут и развиваются абсолютно нормально. Родители могут замечать их склонность к частым простудам, иногда заканчивающихся воспалением легких, что должно насторожить. Часто эти дети, в 2/3 случаев девочки, растут бледными, худенькими и несколько отличаются от своих здоровых сверстников. Физических нагрузок они стараются по возможности избегать, что в семье могут объяснить их природной ленью и нежеланием себя утомлять.
Источник статьи: http://dom-srub-banya.ru/dmzhp-mozhno-li-v-banyu/
Врождённый порок сердца. Дефект межжелудочковой перегородки (ДМЖП). Полостная операция.
Решила создать данный пост на днях, чтобы кидать ссылку всем интересующимся и нуждающимся ибо очень часто многие задают вопросы в личку по этому поводу, касающиеся операции и реабилитационного периода моего ребёнка, а по себе знаю, что очень хочется знать всё и сразу, чтобы быть готовым ко всему! Потому как неизвестность — всегда пугает… Не хотелось бы, конечно, чтобы данная информация вообще кому-то требовалась, но всё же… увы и ах! такое иногда происходит!(((
Скажу сразу, что узнав о подобном диагнозе своего ребёнка не стоит отчаиваться и думать, что «мир рухнул», «всё плохо», и » хуже не бывает»… Это не так) Это просто очередное испытание, которое вы вместе со своим чадом героически преодолеете и выйдете победителями из данной ситуации! Обязательно и безапелляционно! Будете жить долго и счастливо! И обязательно будьте в этом уверенны!)
Моя долгожданная принцесса родилась на 36-ой неделе беременности с весом 2900 и ростом в 49см. Сразу закричала, а через 2 часа после родов с удовольствием сосала грудь у мамы. Через сутки после родов, осматривающий педиатр, послушав и осмотрев дочку, с очень серьёзным лицом заявила: «сильные шумы в сердце! накиньте что-нибудь на себя и дочку, давайте спустимся на первый этаж и сделаем узи!» Специалист по узи, имея километровую очередь из новорождённых, несколько раз провела аппаратом по грудной клетке, заявила: «Окрытое овально окно! Всё в порядке! в году закроется, наблюдайтесь у педиатра!»… ок! сказано — сделано! приходя первые 3 месяца на приём к педиатру, она, замечая шумы в сердце говорила: «а! ну у вас же ООО! к полугоду сходите на конторольное узи к кардиологу!»
Неладное я начала замечать на четвёртом месяце, когда при плаче у дочки стал синеть носогубный треугольник, она практически перестала набирать в весе и ей стало тяжело сосать мою грудь. Однажды утром я одела своё чадо, разбудила мужа и мы рванули в частную клинику на узи к кардиологу, и только там нам рассказали о нашем диагнозе — ДМЖП 13мм. Опущу рассказ о наших с мужем эмоциях… и так всё понятно, я думаю. Ни на одном из 4-ёх, проделанных за беременность, исследований УЗИ не было выявлено данного порока. Хотя его трудно было не заметить… он большой! очень! Потом последовало обследование в Краевом центре грудной хирургии, где нам подтвердили данный диагноз и сразу же сказали, что нужна полостная операция, но для начала надо ещё немного набрать вес. Ходили мы на приём раз в месяц, пока не набрали достаточный вес, по мнению кардиолога, для проведения данной операции. Положили нас в стационар в 6,5 месяцев за 3 дня до часа Х, взяли некоторые анализы, познакомили с правила отделения и обстановкой. В час Х дочку забрали в операционную. И я дала себе слово, что не буду плакать! не пророню ни одной слезинки! понимая, что она чувствует моё состояние… и уже через сутки мне принесли её в палату, одну из первых) мой ребёнок сидел на каталке, широко улыбаясь!))) конечно же приводили в ужас все эти катеторы, повязка на груди, синяки под глазами и т.д, но тут вдруг я поняла, что всё не настолько плохо как рисует нам наш мамский мозг. Побочным эффектами после операции были: неспадающая температура в течении первых суток, ноющий животик после антибиотиков, полохой сон и охранительный период — нельзя было поднимать ей тяжёлые предметы, падать на руки и подтягиваться, длится этот период 6 мес ( я конечно понимаю, что маленького ребёнка трудно удержать, но всё-таки делать это надо обязательно, чтобы грудная клетка ровно срослась). Оперировали дочку в июле, поэтому сразу после спада тем-ры всех выгоняли гулять с детками 2 раза в день и — дышать свежим воздухом ( какой только может быть свежий воздух при +40 не совсем понятно). Выписали нас на 10-ые сутки после того как сняли швы))) Сейчас мы наблюдаемся у кардиолога раз в год, делаем УЗИ, экг и т.д. На последнем приёме нам сказали: Можно в конный спорт! Причём конём! 
Растёт у нас теперь очень деловой, умный, всех и вся любящий и красивый ребятёнок! Тьфу-тьфу-тьфу!
Главное -не отчаиваться! Так бывает… и с этим ничего не поделать! к большому сожалению(((( но наша задача состоит в том, чтобы не плакать «о судьбе-злодейке», а найти методы борьбы с ней! только без слёз и опущенных рук. Удачи вам! Издоровья вам и вашим деткам!
З.Ы. Буду время от времени делать перепост данной записи, чтобы собрать больше информации в одном посте. Если возникнут какие-то вопросы, задавайте им прямо здесь, дабы интересующиеся могли почерпнуть нужную им информацию.
Источник статьи: http://www.baby.ru/blogs/post/363382406-4540155/