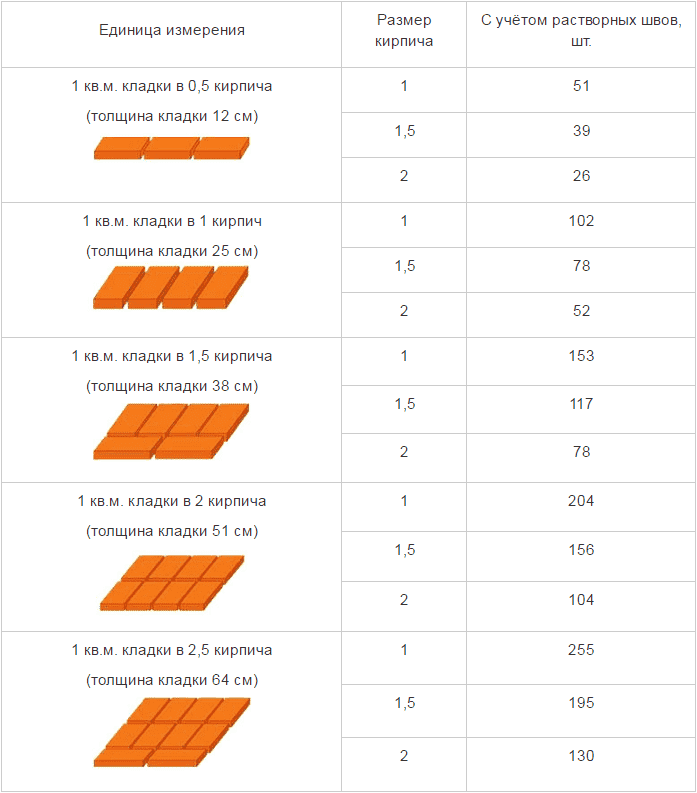
- Можно ли после перелома посещать баню или сауну?
- Причины
- Типы травм и показания к банным процедурам
- Причины и симптомы
- Диагностика
- Профилактика лучше, чем лечение
- Оперативное лечение переломов челюсти
- Костный шов
- Накостные металлические пластины
- Закрытое сопоставление отломков
- Период реабилитации
- Настойка на водке и мази на каштанах и лечение с их помощью
- Конский каштан и его лечебные свойства
- Как правильно собирать конские каштаны для лечения суставов
- Каштановая аптечная настойка и ее особенности
- Настойка на основе конского каштана при варикозе
- Лечение суставов
- Противопоказания к применению конского каштана
- Как приготовить настойку из каштана и водки в домашних условиях: рецепты
- Первая помощь
- Однако если патология костно-суставной системы сопряжена с воспалением, то в этом случае ходить в баню категорически противопоказано (например, остеомиелит, туберкулез кости)
- Сроки заживления и срастания переломов, осложнения
Можно ли после перелома посещать баню или сауну?
Причины
Переломы нижней челюсти возникают в результате воздействия какого-либо травматического фактора, сила действия которого превосходит запас прочности кости. В большинстве случаев это происходит в результате падений, ударов, дорожно-транспортных происшествий, спортивных и профессиональных несчастных случаев.
Тем не менее, последствия травматического воздействия далеко не во всех случаях одинаковы и зависят не только от интенсивности, но также от ряда других факторов, среди которых особое значение имеет физиологическое и структурное состояние кости до травмы.
В медицинской практике принято выделять два основных вида переломов, при которых нарушается целостность костных структур, но которые являются результатом несколько различных причинно-следственных связей.
- Патологический перелом. Термин «патологический перелом» подразумевает ситуацию, в которой повреждение кости возникло на фоне травматического фактора низкой интенсивности либо ежедневной двигательной активности. В основе данного вида переломов лежит какая-либо структурно-функциональная патология костной ткани, которая вызвала ее значительное ослабление. На сегодняшний день существует большое количество болезней, которые в той или иной степени могут спровоцировать патологические переломы. Наибольшее значение при переломе челюсти имеет остеомиелит, так как данный недуг нередко поражает челюстные кости, распространяясь из очагов хронической инфекции в тканях зубов. Кроме того, патологические переломы могут возникать вследствие развития злокачественных или доброкачественных новообразований в пределах кости ( как первичных, развивающихся из клеток либо самой кости, либо костного мозга, так и метастатических, принесенных током крови или лимфы из отдаленных очагов ). Нарушение метаболизма некоторых веществ, недостаточное питание или недостаточное поступление витаминов и минералов, хронические инфекции, врожденные заболевания, лечение препаратами, подавляющими клеточное деление, и многие другие состояния и недуги могут вызвать серьезные структурные изменения кости, приведя к ее ослаблению с последующим переломом.
- Травматический перелом. Травматический перелом представляет собой повреждение кости, которое развилось на фоне какого-либо механического воздействия высокой интенсивности. В большинстве случаев данный тип недуга развивается в результате прямого или опосредованного удара, который возникает на фоне падения, дорожно-транспортного происшествия, огнестрельного ранения или множества других возможных причин. При данном типе недуга состояние костных структур и их функция до перелома находятся в пределах нормы.
В основном, в клинической практике встречаются травматические переломы, которые в связи с особенностями формы и анатомии челюсти отличаются от переломов других костей скелета. Во-первых, из-за дугообразной формы кости при приложении давления впереди, в области подбородка, результирующая сила воздействует на участки дуги, находящиеся сбоку.
Связано это с жестким креплением челюсти в височно-нижнечелюстном суставе, который не позволяет ей смещаться и тем самым гасить энергию соударения. Таким образом, под действием одного травматического фактора довольно часто развивается множественный перелом челюсти (
). Во-вторых, челюсть является довольно прочной костью, для перелома которой требуется приложение большой силы. С физической точки зрения для перелома челюсти в районе угла необходимо приложить энергию, соответствующую 70 ускорениям свободного падения (
), а для перелома в области симфиза этот показатель необходимо увеличить до 100. Однако следует понимать, что в патологических условиях и при нарушениях развития кости сила необходимого удара значительно снижается.
Согласно статистическим данным, причина травматизма нижней челюсти в значительной степени определяет локализацию перелома. Связано это, вероятнее всего, с тем фактом, что при определенных видах травм механизм удара и место максимального поглощения энергии схожи.
), при мотоциклетных авариях – в области симфиза и зубных альвеол (
), а при травмах, полученных в результате акта физического насилия – в области мыщелкового отростка, тела и угла челюсти.
Переломы нижней челюсти, как и переломы других костей организма, подразделяются на открытые и закрытые в зависимости от соприкосновения костных отломков с внешней средой. Однако, в отличие от других костей, переломы челюсти имеют свои особенности, которые связаны с близким расположением ротовой полости.
- Открытый перелом. Открытые переломы нижней челюсти являются наиболее часто встречающейся формой травматизма данной кости. Связано это с тем фактом, что при возникновении линии разлома в области тела челюсти, на которой находятся зубные альвеолы, возникает дефект слизистой, и костные отломки вступают в контакт с ротовой полостью. Переломы ветвей челюсти также могут быть открытыми, однако из-за особенностей их расположения ( прикрыты мощными жевательными мышцами с одной стороны и основанием черепа с другой ), такой тип травмы встречается крайне редко. Перелом угла челюсти может быть как открытым, так и закрытым. Открытые переломы представляют определенную опасность, так как выставленная во внешнюю среду кость считается потенциально зараженной болезнетворными бактериями, которых в ротовой полости огромное количество. Без принятия должных мер во время лечения ( или при отсутствии лечения как такового ) в нижней челюсти может развиться инфекционно-воспалительный очаг, который довольно тяжело поддается лечению.
- Закрытый перелом. Закрытый перелом характеризуется расположением костных отломков в пределах интактных ( неповрежденных ) кожных покровов. Закрытые переломы, как уже писалось выше, характерны для ветвей нижней челюсти и для ее угла. Закрытые переломы являются гораздо менее опасными и при лечении нуждаются только в сопоставлении костных отломков.
- Перелом со смещением. Перелом со смещением отломков возникает в том случае, если фрагменты кости утрачивают свое нормальное взаимоотношение и смещаются под действием каких-либо внутренних ( тяжесть кости, тяга мышц ) или внешних ( направление и сила удара, смещение при движении ) факторов.
- Перелом без смещения отломков. При переломе без смещения между костными фрагментами существует патологический дефект ( щель или линия перелома ), однако отломки соотносятся корректно. Подобная ситуация характерна для неполных переломов, при которых часть костной ткани сохраняет свою целостность, а также для переломов, развившихся под действием травматического фактора низкой интенсивности.
- Оскольчатый перелом. Оскольчатый перелом нижней челюсти встречается довольно редко, но для него характерно наличие множества костных отломков, которые в той или иной степени смещены. Особенностью данного перелома является то, что, во-первых, для его возникновения необходимо приложение большой силы к небольшому участку кости ( например, при ударе молотком ), а во-вторых, оскольчатые переломы нуждаются в хирургическом лечении, так как значительно дестабилизируют кость.
Знание степени смещения костных отломков необходимо для планирования терапевтического подхода, так как значительно смещенные отломки требуют гораздо более трудоемкого лечения, которое подразумевает хирургическое сопоставление и фиксацию кости.
Кроме того, смещение фрагментов кости, которые после перелома имеют довольно острые края, может вызвать повреждение нервов и сосудов, что является крайне неблагоприятной ситуацией, и что требует немедленного медицинского вмешательства.
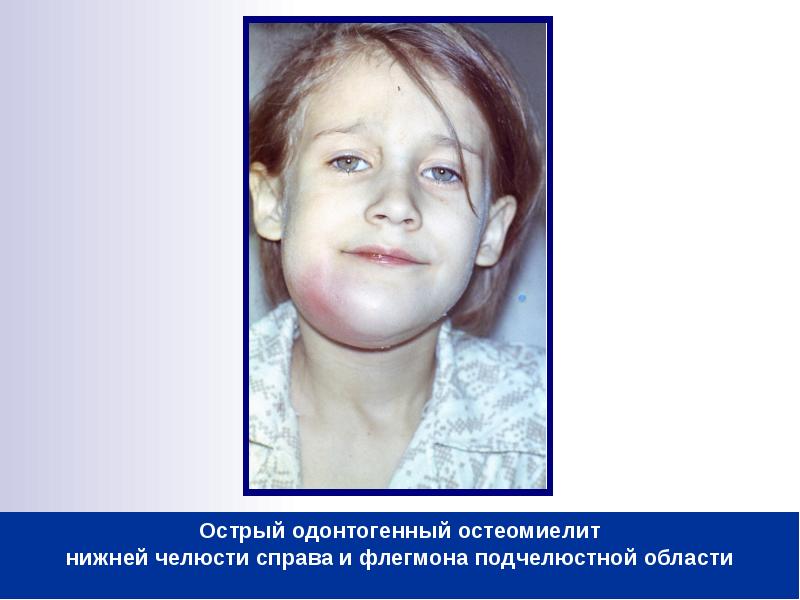
Одонтогенным остеомиелитом называется инфекционно-воспалительное поражение костной ткани нижней челюсти, которое возникло на фоне зубной инфекции. Другими словами, данная патология представляет собой инфекцию, которая проникла в нижнюю челюсть из первичного очага, локализованного в зубе или зубах. Встречается относительно редко, однако является довольно опасной и трудно поддается лечению.
При остеомиелите нижней челюсти развившийся инфекционный процесс стимулирует воспалительную реакцию, под влиянием которой изменяется среда и локальный метаболизм. Кроме того, усиливается тромбообразование, возникает локальная закупорка сосудов, происходит некроз (
) костной ткани. В полости под зубом формируется гной, зубные связки ослабевают, причинный зуб и расположенные рядом зубы приобретают патологическую подвижность, начинают шататься. Из-за нарушения питания кости она становится более хрупкой, теряет свою первоначальную прочность.
Особенно выражено это при тотальном остеомиелите, то есть в тех случаях, когда патологический инфекционно-воспалительный процесс охватывает всю нижнюю челюсть.
Одонтогенный остеомиелит является одной из наиболее частых причин патологических переломов нижней челюсти.
Типы травм и показания к банным процедурам
Перелом — это травма, заключающаяся в деформации кости. Различают 2 типа переломов. Если перелом сопровождается открытой раной, то он называется открытым. Когда отсутствуют внешние повреждения — это закрытый перелом.
Самые тяжелые и опасные переломы — это травмы со смещением, процесс лечения и восстановления после которых займет много времени. При смещении костей есть опасность развития осложнений:
- кровотечения (открытые и закрытые);
- снижение чувствительности;
- частичный паралич;
- нарушение иннервации конечностей (связи нервных окончаний с ЦНС).
Баня незаменима при лечении травм опорно-двигательного аппарата. Переломы конечностей — это не самые опасные случаи, при таких травмах банные процедуры полезны. Перелом, сопряженный с вывихнутым суставом, усложняет ситуацию, а период восстановления будет более долгим.
Распространенным видом травм является перелом ребер. При этом у пострадавшего из дыхательных путей выделяется кровь и пена, появляется удушье, имеется опасность повреждения легких. А самыми опасными являются травмы позвоночника — после этого человека может разбить полный или частичный паралич.
При всех видах переломов банные процедуры показаны. Ведь баня даже при самых сложных травмах способствует быстрейшему образованию костной мозоли на месте переломов и трещин, а горячий воздух оказывает лечебный эффект при растяжении травмированных мышц, сухожилий и связок.
- нарушенное кровоснабжение мышечной ткани вызывает гипоксию, а интенсивный прогрев организма стимулирует кровоток;
- массажные процедуры при использовании веника и вдыхание горячего воздуха улучшают регенеративные процессы;
- за счет притока крови к пораженному участку снижается боль, ускоряется восстановление хрящевой и костной тканей;
- выделяются эндорфины (гормоны счастья);
- повышается тонус и настроение.
Причины и симптомы
Симптоматика перелома челюсти довольно разнообразна. В большинстве случаев данная патология сочетается с рядом внешних проявлений, а также с рядом субъективных ощущений. Однако, так как довольно часто перелом челюсти сочетается с черепно-мозговыми травмами, при которых пострадавший может находиться в бессознательном состоянии, наибольшее значение имеют именно те клинические проявления, которые врач может увидеть при осмотре.
- Боль. Боль при переломе челюсти выраженная и особенно сильная в месте перелома или месте воздействия травматического фактора. Болевое ощущение значительно усиливается при движении челюсти, а также при жевании или во время разговора. Связано появление боли с повреждением надкостницы ( тонкая оболочка кости, содержащая большое количество нервных окончаний ), а также с развитием воспалительной реакцией в месте перелома. Повреждение нервов, которое может возникнуть в некоторых редких и тяжелых случаях также сопровождается выраженными болевыми ощущениями.
- Кровотечение. Так как более чем в восьми случаях из десяти перелом челюсти является открытым, у больных возникает кровотечение. Обычно кровь изливается в ротовую полость, однако сосуд может кровоточить и через кожу, в зависимости от места повреждения и воздействия травматизма. Возникает кровотечение как результат повреждения кровеносных сосудов, расположенных в надкостнице, кости и мягких тканях. При закрытых переломах кровотечение также существует, но из-за невозможности выхода во внешнюю среду кровь скапливается в месте повреждения и образует сгустки. Следует отметить, что большие объемы кровопотерь указывают на повреждение крупного сосуда и нуждаются в экстренной медицинской помощи.
- Отек лица. Отечность возникает не только в зоне воздействия травматического фактора, но также и в других местах возникновения переломов. Отек проявляется значительным увеличением объема мягких тканей в области перелома, пастозностью, потеплением и покраснением кожи. Возникает отек по причине воздействия провоспалительных веществ на кровеносные сосуды, которые расширяются и становятся более проницаемыми для жидкого компонента крови. Следует отметить, что увеличение половины или всего лица при переломе челюсти может возникать также и из-за кровотечения в мягких тканях или под кожей.
- Повреждение кожных покровов. Так как перелом нижней челюсти в большинстве случаев развивается после воздействия какого-либо сильного травматического фактора, он обычно сопровождается различными повреждениями лица и головы. В большинстве случаев отмечается наличие ссадин и ран. Иногда выявляется перелом других костей лица ( верхняя челюсть, кости черепа, носовые кости ), а также повреждение шейного отдела позвоночника и спинного мозга.
- Изменение рельефа кости нижней челюсти. Смещение костных отломков, которое возникает при переломе, в той или иной степени изменяет рельеф кожи, покрывающей соответствующую область. Это может быть заметно как при визуальном осмотре ( при значительном смещении ), так и только при внимательном ощупывании челюсти. Ощупывать челюсть следует осторожно, начиная с противоположной перелому части ( или наиболее удаленной ), следуя кончиками пальцев по нижнему краю.
- Отраженная боль. При давлении на подбородок возникает выраженное болевое ощущение в области перелома. Связано это с некоторым перемещением костных отломков и раздражением нервных окончаний.
Среди прочих симптомов перелома челюсти особого внимания заслуживает кровотечение из носа или ушей, так как вместе с кровью может вытекать спинномозговая жидкость через поврежденное основание черепа. Различить такое кровотечение можно путем подкладывания чистой салфетки.
При обычном кровотечении на салфетке остается одно красноватое пятно, в то время как при кровотечении, совмещенном с потерей спинномозговой жидкости, на салфетке появляется желтоватое, расходящееся к периферии пятно.
Заподозрить у себя или у другого человека перелом ребер можно по характерным признакам. При этом учтите, что далеко не всегда этому предшествует травматическое повреждение. Иногда трещины возникают вследствие развития определенных заболеваний. Тем не менее, основные симптомы остаются общими.
К ним относятся:
- Боль. На то, сколько заживают ребра (costa) после перелома, больше всего указывает проявление именно этого симптома (обычно, чем сильнее боль, тем более серьезные повреждения – а от этого зависит количество времени, потраченного на реабилитацию). Болевые ощущения в первые дни после получения травмы являются очень интенсивными, что требует приема анальгетиков. По мере заживления дискомфорт исчезает, но в любом случае боль будет беспокоить больного в среднем ещенедели, особенно при движении, кашле, глубоком дыхании.
- Одышка. Боль провоцирует переход на поверхностное дыхание, что вызывает дефицит кислорода и требует учащения совершения дыхательных движений.
- Болезненный кашель. Повреждение легочной ткани вызывает приступы кашля, которые сопровождаются болью, а иногда и отхаркиванием крови.
- Припухлость в зоне травмы. Отечность и гематомы – следствие удара в грудную клетку и повреждения тканей.
- Деформация compages thoracis. Если имеются множественные переломы со смещением обломков, наблюдается значительная деформация грудной клетки с асимметрией и нарушением дыхательных движений.
Заживают ребра при своевременном лечении, в среднем, около месяца. Определить визуально перелом при первичном осмотре является сложным заданием. Провести точный диагноз можно только в больнице с помощью рентгеновского аппарата.
Боль при переломе ребер или ребра по интенсивности отличается от боли при ушибе, межреберной невралгии или ишемии. Такая боль увеличивается при глубоком вдохе или покашливании. При осмотре и пальпации, в месте удара наблюдаются гематомы и припухлости тканей, причиняющие боль, слышится хруст обломков поврежденных костей.
В лежачем положении или при выполнении движений пострадавший зачастую испытывает болезненный дискомфорт. Из-за того, что человеку трудно дышать, развивается симптом «прерывистого дыхания». В дальнейшем это становится причиной застоя жидкости и развития воспаления легких, что также влияет на продолжительность восстановления больного после травмы.
Переломы классифицируются как единичные и множественные, с осложнениями и без них. Точную диагностику вида перелома осуществляет врач-травматолог на основании результатов рентгеноскопии. Первая помощь поступившему пациенту включает осмотр, обезболивание анальгетиками и фиксацию грудной клетки с помощью повязки.
Перелом ребер не всегда означает госпитализацию.
При отсутствии осложнений больной переводится на амбулаторное лечение. Пострадавшему прописывают покой, при котором лежать рекомендовано до снижения острых болевых ощущений. В первые дни назначаются обезболивающие препараты, во избежание развития пневмонии на здоровый бок накладываются горчичники, или ставятся банки.
Наиболее тяжелым является перелом или множественные переломы со смещением ребер, вызывающие ухудшение состояния пострадавшего вследствие осколочного повреждения плевры или легкого. В таких случаях может потребоваться незамедлительное оперативное вмешательство, более длительное лечение в стационаре и продолжительный период восстановления.
Переломы ребер срастаются у пациентов разных возрастных категорий по-разному. В среднем, для лечения неосложненных переломов без диагностированного смещения у молодых людей в возрасте до 27 лет может потребоваться всего пару недель, у людей среднего возраста после сорока лет этот срок составляет около месяца, а для пожилых пострадавших период лечения может продлиться до полутора месяцев.
Диагностика
Перелом челюсти можно заподозрить на основании опроса больного, данных осмотра и клинического обследования. Однако в большинстве случаев для окончательной постановки диагноза требуются дополнительные инструментальные исследования, позволяющие диагностировать как непосредственно перелом, так и ряд существующих и потенциальных осложнений данного явления.
Следует отметить, что при патологических переломах диагностический процесс не ограничивается только лишь выявлением места и типа перелома, но и предполагает ряд дополнительных радиографических и лабораторных исследований, нацеленных на выявление первоначальной костной патологии.
Тем не менее, так как абсолютное большинство людей, поступающих в травматологические отделения больниц с переломом челюсти, пострадали в ходе различных травматических обстоятельств, их обследование считается рутинным и включает осмотр и ряд дополнительных процедур.
- простая рентгенография;
- ортопантомография;
- компьютерная томография;
- магнитно-резонансная томография.
- Диагноз ставится стоматологом на основании наличия травмы в анамнезе болезни, характерных клинических проявлений и жалоб пациента. Перед выбором методики лечения проводят одонтометрическое и рентгенологическое исследование. Тактика лечения и прогноз зависят от степени повреждения тканей зубной эмали. Так, если при отломе фрагмента коронки вскрытия полости зуба не произошло, то проводится реставрация зуба: коронка подлежит восстановлению при помощи композитных пломбировочных материалов.
- Продольный, оскольчатый и косой переломы корня зуба требуют удаления зуба, так как корень в этом случае невозможно использовать в качестве опоры для штифта. После экстракции зуба необходимо решение вопроса о протезировании. Современная стоматология предлагает альтернативный способ замещения образовавшегося в результате перелома зуба дефекта зубного ряда — проведение имплантации зубов.
- Поперечный перелом корня зуба позволяет восстановить зуб с помощью искусственной металлокерамической коронки.
- Так же тактика лечения зависит от уровня перелома зуба, если перелом произошел в верхней части, то канал пломбируется, а верхушечная часть зуба остается без вмешательств. При переломе в срединной части показана трепанация зуба с удалением пульпы, далее канал пломбируют, а обломки зуба соединяют с помощью штифтов.
- При переломе зуба, который сопровождается вскрытием его полости и повреждением пульпы, поврежденная пульпа должна быть удалена, а корневой канал запломбирован. Если есть необходимость, то используют внутриканальные штифты и пломбировку коронковой части зуба.
- Переломы любой сложности с сохранением корня зуба позволяют установить внутриканальный штифт после вычищения и пломбировки канала, что позволяет, не прибегая к зубопротезированию, восстановить целостность и функциональность зубного ряда.
- Пломбировка корневых каналов является лишь частью лечения, после которого нужно полностью восстановить анатомическое положение зубов. Это позволяет избежать формирования неправильного прикуса и исключить травмы во время смыкания зубов.
- Лечение переломов зубов необходимо проводить в максимально короткие сроки, так как при отсутствии контакта с зубом антагонистом возникает наклон и смещение соседних зубов. Это может потребовать дополнительного ортодонтического лечения перед протезированием.
- Клиническое обследование
Во время клинического обследования врач выявляет основные объективные (
) симптомы, а также выясняет обстоятельства происшествия.
- одностороннее смещение челюсти из-за укорочения тела с одной из сторон;
- патологическая подвижность челюсти;
- визуализация костных отломков в глубине раны;
- нарушение рельефа кости;
- асимметрия при открытии рта;
- спазм жевательных мышц;
- крепитация ( хруст ) костных отломков при движении.
Субъективные признаки перелома челюсти обычно включают боль в области перелома и первичного травматизма, а также изменение чувствительности на фрагменте, расположенном за линией перелома. Связанно это с тем, что при переломе возникает структурное или функциональное (
) повреждение нерва, что снижает чувствительность соответствующей зоны или вызывает в ней специфические ощущения онемения.
Так как данный недуг зачастую сочетается с черепно-мозговыми травмами, он может сопровождаться тошнотой, рвотой, головными болями, заторможенностью, потерей ориентации.
О подобных ощущениях необходимо сообщать врачу, так как они могут указывать на довольно тяжелые осложнения, которые необходимо принимать во внимание при планировании лечения.
Помимо выявления признаков перелома, врач, особенно на этапе оказания первичной помощи, проверяет проходимость дыхательных путей пострадавшего, выявляет наличие дыхательных движений и сердечных сокращений (
). При наличии каких-либо отклонений врач оказывает необходимую медицинскую помощь путем восстановления проходимости дыхательных путей и осуществления сердечно-легочной реанимации.
Простая рентгенография является быстрым, эффективным и неинвазивным методом, который позволяет точно определять как наличие перелома челюсти, так и его локализацию. Данное исследование показано во всех случаях при подозрении на перелом челюсти, а также в большинстве случаев при черепно-мозговых травмах.
В основе метода лежит способность рентгеновских лучей проходить через ткани организма и формировать негативное изображение на специальной пленке. По своей сути данный метод схож с фотографией, с той разницей, что для формирования изображения используется не видимый спектр света, а рентгеновское излучение.
Так как твердые образования, такие как кости, способны поглощать и задерживать лучи, на подложенной под ткани пленке образуется теневое изображение, которое и будет соответствовать костному образованию.
При подозрении на перелом нижней челюсти выполняется рентгенография как верхней, так и нижней челюсти в прямой и боковой проекции, которая также охватывает область лицевого скелета, свод и основание черепа, несколько шейных позвонков.
В результате диагностика не ограничивается только лишь одной костью, а охватывает целое анатомическое образование.
При переломе нижней челюсти рентгенография позволяет определить локализацию щели перелома, количество переломов, наличие либо отсутствие осколков, степень их смещения.
Следует отметить, что, несмотря на свои преимущества, рентгенография обладает рядом существенных недостатков, среди которых наиболее существенным является необходимость облучения пациента. С точки зрения гигиены окружающей среды, одной из задач которой является оценка радиологического фона и его воздействия на организм, проведение нескольких рентгенографических процедур увеличивает дозу облучения человека, но общее воздействие на здоровье при этом относительно небольшое.
Ортопантомографией называется рентгенологический метод исследования, который позволяет получать панорамный снимок зубочелюстной системы. Выполняется с помощью специального аппарата – ортопантомографа, в котором изображение получается путем вращения источника рентгеновских лучей и пленки вокруг зафиксированной головы обследуемого пациента.
В результате этого на пленке получается панорамное изображение зубных рядов, а также верхней и нижней челюсти и близлежащих костных образований.
Данный метод исследования позволяет определить наличие и количество переломов костей челюсти, повреждения височно-челюстного сустава и зубов. Вся процедура занимает не более пяти минут и является относительно безвредной.
Сегодня метод компьютерной томографии является предпочтительным для диагностики переломов челюсти, так как дает более точную и детальную информацию. В основе метода также лежит рентгеновское излучение — пациент помещается в специальный компьютерный томограф, а вращающийся вокруг него рентгеновский аппарат делает множество снимков.
После компьютерной обработки получается четкое послойное изображение исследуемой области, а при необходимости можно даже создать трехмерное изображение лицевого скелета.
КТ дает четкую информацию о наличии и количестве переломов, локализации щели перелома, позволяет выявить небольшие переломы верхней и нижней челюсти, переломы и трещины близлежащих костных структур, визуализировать мелкие осколки, которые могут быть не видны на простой рентгенограмме.
- при наличии двух и более переломов, определенных рентгенологически;
- переломы челюсти с вовлечением зубных рядов;
- подозрение на переломы соседних костных образований;
- перед оперативным лечением переломов челюсти.
Следует отметить, что преимуществом компьютерной томографии является четкость получаемого изображения и детализация снимка. Кроме того, данный метод является крайне информативным при черепно-мозговых травмах, а за счет быстроты выполнения – он позволяет выполнять быструю диагностику мозговых кровоизлияний.
Существенным недостатком компьютерной томографии является несколько большая доза облучения, которой подвергается пациент во время процедуры. Связано это с тем, что аппарат производит множество последовательных снимков, при каждом из которых осуществляется облучение пациента.
Тем не менее, с учетом высокой степени детализации изображения и из-за отсутствия необходимости в выполнении снимков в дополнительных проекциях данный метод сопоставим по степени безопасности с другими радиологическими процедурами.
Профилактика лучше, чем лечение
Межпозвоночные грыжи — тяжелое и весьма распространенное заболевание, которое чаще всего возникает в качестве осложнения остеохондроза. При остеохондрозе баня и парилка довольно благоприятно воздействуют на позвоночник и мышцы спины:
- помогают в активизации обменных процессов;
- способствуют регенерации поврежденных клеток;
- уменьшают напряжение, болевые ощущения в мышцах;
- помогают уничтожению вредоносных бактерий, вирусов.
При первых признаках остеохондроза регулярное посещение парилки с применением апитерапии (различные процедуры, например, массаж с использованием меда) поможет избежать прогрессирования болезни и появления осложнений в виде межпозвонковых грыж.
У банных процедур и массажа с использованием меда есть свои противопоказания:
- гипертония, любые патологии сердечно-сосудистой системы;
- аллергия на мед;
- наличие опухолей;
- туберкулез.
Если грыжа позвоночника диагностирована, то у специалистов нет единого мнения о том, можно ли париться в бане. Воздействие высоких температур и пара может привести к увеличению отека в области поврежденных позвонков, спровоцировать защемление нервных отростков в месте локализации заболевания.
С другой стороны, атмосфера парилки улучшает кровоток, способствует регенерации поврежденных тканей. Это может привести к улучшению состояния больного.
В любом случае, решать, можно париться в бане при позвоночной грыже или нет, стоит вместе с лечащим врачом. Тем, кому специалисты позволяют посещение бани при позвоночной грыже, стоит соблюдать ряд рекомендаций:
- температура парилки не должна превышать 50 градусов по Цельсию;
- 15 минут — максимальное время для ее посещения;
- после парилки нужно полить себя водой комнатной температуры, чтобы остановить
- усиленный приток крови к пораженной области и снизить риск увеличения отека.
Есть ряд сопутствующих состояний при грыже, которые являются противопоказаниями для посещения бани:
- воспалительный процесс в стадии обострения;
- секвестрированные грыжи;
- интенсивный болевой синдром;
- опухоли.
Не следует посещать парилку, если этиология заболевания не выяснена, и нет четкого врачебного диагноза.
Важно! Баня не является методом лечения любой патологии позвоночника. Она лишь способствует улучшению кровотока, снятию неприятных симптомов заболевания. Этой приятной процедурой можно дополнить терапию, прописанную врачом, усилить ее эффект.
Оперативное лечение переломов челюсти
- Наружный остеосинтез представляет собой методику лечения переломов, при которой через костные фрагменты перпендикулярно к оси кости вводят специальные спицы, которые затем закрепляют вне кости на особом аппарате. Подобная тактика позволяет сопоставлять отломки и разгружать место перелома, тем самым частично возвращая функционал кости на время лечения.
- Внутрикостный остеосинтез осуществляется с помощью специального проводника, который вводится в мозговой канал кости и проводится через место перелома. Обычно данный метод используют для лечения переломов диафизов длинных трубчатых костей.
- Накостный остеосинтез предполагает накладывание металлической пластины на место перелома после восстановления анатомической позиции отломков. Для фиксации пластины используют шурупы или винты, которые ввинчивают в кость. Такой способ позволяет быстро вернуть функцию кости и не требует наложения гипса.
- Чрескостный остеосинтез. При чрескостном остеосинтезе спицы, проволоку или гвозди, фиксирующие перелом, проводят под углом через место перелома таким образом, чтобы были зафиксированы обе части кости до линии излома.
Помимо перечисленных методов, используемых для фиксации отломков перелома, в травматологической практике применяются и другие способы, выбор которых зависит от тяжести состояния пациента, типа и сложности перелома, а также от навыков хирурга.
- наличие крупных и мелких костных осколков;
- сильное смещение отломков и, как следствие, невозможность их сопоставления без оперативного вмешательства;
- переломы за зубным рядом;
- патологический воспалительный или неопластический процесс в области перелома;
- реконструктивные операции;
- малое число здоровых устойчивых зубов на костных отломках.
Костный шов
Для наложения костного шва область перелома обнажают от мягких тканей с боковой и внутренней стороны. В отломках производят отверстия, через которые после сопоставления проводят проволоку, которой и фиксируют фрагменты.
Проволока может быть изготовлена из нержавеющей стали или титана. В некоторых случаях вместо проволоки используют синтетические нити, однако из-за их меньшей прочности данный способ имеет ограниченное применение.
- воспалительный процесс в зоне перелома;
- наличие множества мелких костных осколков;
- остеомиелит;
- огнестрельные ранения в данной области;
- наличие дефектов кости.
Преимуществом данного метода является сохранение возможности самостоятельно питаться и производить гигиену полости рта, а также исключение осложнений в области височно-нижнечелюстного сустава.
Накостные металлические пластины
Накостные металлические пластины широко используются в челюстно-лицевой хирургии, так как, во-первых, позволяют уменьшить травматизм мягких тканей во время операции (
), что положительно сказывается на периоде восстановления и на времени сращения кости, а во-вторых, позволяют лучше фиксировать отломки в зонах, подверженных сильным динамическим нагрузкам.
Для фиксации костных отломков используют небольшие узкие пластины из титана или нержавеющей стали, которые прикручивают шурупами в области перелома таким образом, чтобы линия излома была жестко зафиксирована.
Также в качестве скрепляющих материалов могут быть использованы быстротвердеющие пластмассы, специальный клей (
), скобы из металла с памятью, спицы Киршнера.
Для закрытого остеосинтеза могут быть использованы различные внеротовые спицы и скобы. К ним относятся S-образные и унифицированные крючки, спицы Киршнера, статические и динамические внеротовые аппараты для иммобилизации и др. Выбор метода фиксации индивидуален и во многом определяется особенностями перелома.
Закрытое сопоставление отломков
Помимо перечисленных выше методов хирургического лечения в некоторых случаях можно добиться сопоставления костных отломков и безоперационным путем. Подобный подход обладает рядом преимуществ, так как, во-первых, не требует операции, а поэтому лишен ряда рисков, а во-вторых, не связан с травматизмом мягких тканей в области перелома, который нарушает микроциркуляцию крови и немного увеличивает время срастания кости.
Тем не менее, необходимость во внешней фиксации кости и ограниченная функция челюсти являются недостатками данного метода. Закрытое сопоставление отломков нижней челюсти предполагает наложение специальной фиксирующей шины, которая крепиться за зубы и стабилизирует костные фрагменты.
На сегодняшний день закрытое сопоставление костных отломков используется в тех случаях, когда линия излома кости это позволяет, когда хирургическое вмешательство связано с высокими рисками, а также при переломах с большим количеством небольших костных фрагментов, хирургическое сопоставление которых невозможно.
Период реабилитации
Эффективность и время восстановления в послеоперационном периоде зависит, в первую очередь, от времени проведения операции относительно момента травматизма и от выбранного типа остеосинтеза. Также немаловажным является общее состояние больного и степень компенсации его хронических и острых заболеваний.
Своевременное назначение антибиотиков и общеукрепляющих средств снижает риск развития осложнений, тем самым, уменьшая период восстановления.
Использование физиопроцедур, лечебная физкультура и регулярная гигиена полости рта согласно врачебным предписаниям лежат в основе быстрого выздоровления с полным восстановлением функции челюсти.
Лечебную физкультуру можно проводить уже на 4 – 5 неделю после перелома, естественно, после снятия шин. Она направлена на восстановление жевательной и глотательной функций, а также речи и мимики.
Пищевой режим должен быть щадящим в механическом и химическом плане, но при этом покрывать суточную потребность в питательных веществах. Пищу измельчают, разбавляют до жидкого состояния бульонами, подогревают до 45 – 50 градусов.
При первых признаках остеохондроза регулярное посещение парилки с применением апитерапии (различные процедуры, например, массаж с использованием меда ) поможет избежать прогрессирования болезни и появления осложнений в виде межпозвонковых грыж.
- температура парилки не должна превышать 50 градусов по Цельсию;
- 15 минут – максимальное время для ее посещения;
- после парилки нужно полить себя водой комнатной температуры, чтобы остановить
- усиленный приток крови к пораженной области и снизить риск увеличения отека.
От степени тяжести травмы и производимого лечения напрямую зависит — как долго заживают ребра после перелома. Чтобы выяснить все необходимые моменты, предварительно необходимо пройти обследование с помощью рентгенологических аппаратов.
Первые лечебные мероприятия нацелены на устранение боли и облегчение дыхания пострадавшего. Также необходимо вернуть костям естественное положение и при необходимости дополнительно зафиксировать их.
Настойка на водке и мази на каштанах и лечение с их помощью
- Конский каштан и его лечебные свойства
- Как правильно собирать конские каштаны для лечения суставов
- Каштановая аптечная настойка и ее особенности
- Настойка на основе конского каштана при варикозе
- Лечение суставов
- Противопоказания к применению конского каштана
- Как приготовить настойку из каштана и водки в домашних условиях: рецепты
Ниже мы расскажем, как происходит лечение суставов с использованием настойки на спирте из конского каштана, также вы прочтете рецепты приготовления такой настойки на водке в домашних условиях.
Конский каштан и его лечебные свойства
Плоды и цветки конского каштана широко применяются для лечения разных заболеваний, в частности, суставов. Есть немало рецептов средств из этого дерева для наружного и внутреннего применения. Помимо суставов цветки конского дерева применяют для лечения ног, сосудистых и многого другого.
В цветках этого растения содержится очень много эсцина, которые оказывает такие лечебные свойства:
- снижает вязкость крови;
- снимает отеки;
- снимает воспаления;
- повышает венозный тонус и тонус лимфатических сосудов;
- снижает лимфоток;
- укрепляет капилляры;
- устраняет венозный застой;
- повышает содержание сухого лимфатического остатка.
Так, конский каштан и также другие препараты, которые изготавливаются из него, предназначены для лечения большого количества заболеваний разного характера.
Как правильно собирать конские каштаны для лечения суставов
Чтобы лечение того или иного заболевания было успешным, сырье для приготовления лекарственного средства должно быть качественным и правильно собранным. Каштановые цветки и плоды нужно собирать собственноручно на экологически чистых участках.
Каштановая аптечная настойка и ее особенности
Если вы не сможете самостоятельно из водки приготовить настойку на основе каштана по рецепту, ее всегда можно приобрести в готовом виде. Согласно инструкции настойка из цветков дерева применяется для лечения таких заболеваний и синдромов:
- тромбофлебит;
- венозные болезни;
- гипертония;
- высокая свертываемость крови;
- профилактика инфаркта миокарда.
Настойка из конского каштана принимается по 20-40 капель по три раза в сутки перед приемом еды в течение мяса. Она состоит из конского каштана и 40-процентного этилового спирта. Приобрести такое средство можно во флаконе емкостью 30 или 100 мл. Хранят такую настойку в прохладном и темном месте.
Настойка на основе конского каштана при варикозе
Настойка из каштана и спирта для лечения варикоза приобретается в готовом виде в аптеке или готовится самостоятельно по рецепту дома. Также весьма эффективное средство – это мазь для лечения варикоза.
- приготовьте картофельный крахмал (5 г);
- тертые плоды каштана (50 г);
- листья шалфея (10 г);
- цветки ромашки (10 г);
- стакан растопленного куриного жира;
- соедините все сухие компоненты и залейте куриным жиром;
- томите все на водяной бане в течение 2,5 часов;
- дайте мази настояться в течение ночи;
- утром ее разогрейте и процедите.
Лечение суставов
Плоды каштана снижают вязкость крови, оказывают ангиопротекторное и венотонизирующее действие. По этой причине каштан хорош с целью лечения сосудов, суставов и варикоза ног. Он входит в состав следующих аптечных препаратов для лечения суставов:
Противопоказания к применению конского каштана
Настойки и мази из конского каштана нельзя использовать для лечения суставов и других заболеваний в следующих случаях:
- в случае пониженной вязкости крови;
- в первом триместре беременности;
- гипотонии;
- во время лактации;
- при болезнях ЖКТ;
- при почечной недостаточности.
Как приготовить настойку из каштана и водки в домашних условиях: рецепты
Есть большое количество рецептов по приготовлению настойки из каштана. Они подразумевают использование цветков, плодов и других частей дерева. Ниже приводим лишь некоторые рецепты приготовления лекарства:
- возьмите 50 грамм плодов и кожуры конского каштана в измельченном виде и залейте их 500 миллилитрами водки. Оставьте в темное место настраиваться в течение недели. Через какое-то время процедите настойку, потом в течение месяца принимайте по 10 капель по три раза в сутки. Через неделю нужно повторить курс лечения и сократить дозировку вдвое;
- следующий рецепт такой – залейте 50 грамм цветков каштана 0,5 л водки и оставьте в темное место настаиваться на 20 суток. В готовом виде лекарство пейте по 3 раза в сутки по 40 капель до еды;
- снимите с плодов зеленую кожуру и залейте массу из нее 2 литрами воды. Потом прокипятите смесь 7 минут и дайте постоять 6 часов и даже дольше. Лекарство пейте по три раза в день по столовой ложке перед приемом пищи. Лечение длится 12 дней и нуждается в повторении через 3 месяца;
выдавите сок из цветков каштана и принимайте его по 20 капель в разведенном виде. Это помогает избавиться от венозного застоя и улучшит кровообращение в ногах;
- рецепт каштановой мази – измельчите 5 штук каштанов и залейте их 500 мл растительного масла. Поставьте на водяную баню, кипятите час, остудите и сцедите. Храните в холодильнике, на больной сустав наносите перед сном;
- еще один рецепт мази из конского каштана – частично измельченные плоды каштана залейте растительным маслом и дайте настояться 10 суток в прохладном месте. В течение получаса прокипятите мазь на водяной бане. Наносите на ночь и храните на полке в холодильнике;
- целебные ванночки из каштана – сделайте мазь на основе одного из перечисленных выше рецептов. 40 грамм полученного средства разведите в 2 литрах воды и пропарьте в ванночке ноги. Затем их нужно укутать теплым одеялом, сидите так как минимум один час. Парить ноги лучше всего незадолго до сна;
- каштановая настойка на водке – измельчите в мясорубке зерна спелых плодов. 300 г этой массы поместите в банку, и залейте ее водкой в объеме 700 мл. Сверху банку закупорьте с помощью крышки. Оставьте настойку в темное место и прохладное на неделю. Пейте его по два раза в сутки по маленькой ложке в течение месяца. Этой настойкой можно лечить суставы, варикоз ног, солевые отложения, геморрой и тромбофлебит;
- еще рецепт настойки для лечения суставов при артрозе на водке. Каждый каштан по отдельности порежьте на несколько частей и поместите их в пол-литровую банку. До верха ее нужно наполнить водкой и оставьте ее в темном месте на месячный срок. Такое средство используется как компресс, который прикладывают на больной сустав;
- настойка из конского каштана от радикулита. Рецепт такой – возьмите банку и всыпьте в нее 45 г перемолотых плодов дерева. Налейте туда 70 мл масла камфары и оставьте настаиваться на пару дней. Через время посредством настойки пропитайте хлебный мякиш и привяжите его к области больного сустава повязкой и положите салфетку;
- средство для избавления от боли в области сустава – возьмите 600 г каштана и раздавите его. Залейте литром водки и оставьте настаиваться на 2 недели. По истечении этого срока процедите лекарство и принимайте его внутрь по 35 капель ежедневно после еды. А полученным в итоге жмыхом следует растирать больные суставы.
Все эти рецепты народных средств для лечения варикоза, суставов и прочих заболеваний очень действенны, но применять эти препараты следует только после консультации со своим врачом.
Конский каштан – это универсальное средство, обладающее уникальными свойствами для лечения заболеваний суставов и других органов. Как это делается, мы смогли узнать в этой статье.
Первая помощь
От правильности оказанной помощи во многом зависит то сколько заживает повреждение в дальнейшем. Сразу же после получения травмы необходимо предпринять соответствующие меры, чтобы не спровоцировать развитие таких осложнений, как пневмония, гемоторакс, плевропульмональный шок и т. д.
Инструкция по оказанию первой помощи пострадавшему:
- Переведите травмированного человека в ту позу, в которой он может свободно дышать и не испытывать при этом сильной боли (обычно это полусидячее положение).
- При необходимости дайте ему обезболивающее лекарство (или уколите, если есть в наличии необходимые препараты и умеете делать инъекции).
- Приложите к поврежденному месту лед, чтобы снять отек и уменьшить проявления боли.
- Вызовите «скорую помощь», чтобы доставить больного в лечебное учреждение, где ему будет оказана дальнейшая необходимая медицинская помощь.
Однако если патология костно-суставной системы сопряжена с воспалением, то в этом случае ходить в баню категорически противопоказано (например, остеомиелит, туберкулез кости)
При восстановлении ослабленного организма необходимо помнить, что переломам могут сопутствовать существующие хронические заболевания. В этом случае механизмы адаптации организма снижены. Поэтому посещать баню можно, но только после консультации врача, чтобы в остром периоде воспаления интенсивное воздействие тепла не усугубило ситуацию.
Когда костно-суставная система воспалена, ходить в баню категорически не рекомендуется. Если отека в области перелома нет, то к банным процедурам можно приступать сразу. В противном случае высокие температуры могут усилить отечность, а массаж спровоцирует кровоизлияние еще не полностью восстановившихся подкожных капилляров.
Противопоказаниями к посещению парилки могут быть любые заболевания опорно–двигательного аппарата в острой стадии:
- прогрессирующая дископатия (износ межпозвоночных дисков);
- спондилит (воспалительные процессы позвоночника);
- туберкулез кости;
- кортикостероидная терапия, опасная осложнениями при остеопорозе, гипертонии, сахарном диабете;
- хронический тендинит (воспаления сухожилий);
- компрессивный корешковый синдром (межпозвоночные грыжи).
Другие рекомендации по посещению бани:
- не нужно ходить в баню натощак, а также после плотного приема пищи;
- опасно заходить в парную в состоянии алкогольного опьянения;
- нельзя париться сразу после интенсивных физических нагрузок;
- категорически запрещено посещать баню больным онкологией;
- с осторожностью нужно отнестись к банным процедурам гипертоникам, пациентам, перенесшим инфаркт или инсульт.
При любых состояниях, даже если человек считает, что здоров, нельзя допускать перегрева организма. Основное количество тепла потребляется в самые первые минуты пребывания в парной (первые 5–10 минут).
Через сколько времени можно посещать баню, чтобы избежать негативных последствий? Посещение бани лучше начинать спустя 1–4 недели после перелома в зависимости от сложности срастания тканей. Обливание горячей водой показано и в случае, если у пациента есть противопоказания к посещению бани, но лечение травмы теплом полезно (например, когда человеку после перелома прописано парить ногу). А также можно прибегнуть не к влажной парилке, а к воздействию целебных свойств сауны.
Очень хороший лечебный эффект дает баня при патологии связок и сухожилий, которые обеспечивают статику и динамику опорно-двигательного аппарата. Париться полезно при дегенеративно-дистрофических заболеваниях — остеоартрозах костей, коленных и бедренных суставов.
Кроме этого, необходимо выявить все сопутствующие заболевания, которые могут быть противопоказанием для посещения парилки. Если человек парится не правильно, то это может привести к тому, что общая реакция организма на перегрев может быть негативной.
Учитывая, что в парилке повышенная влажность, необходимо соблюдать осторожность, чтобы не поскользнуться на полу и не травмироваться. Запрещается нырять в холодный бассейн, нельзя обтираться снегом, никаких обливаний ледяной водой из тазика.
Противопоказанием для банных процедур являются травматические повреждения костей и суставов, особенно в тех случаях, когда у пациента имеется внутреннее кровоизлияние. В бане усиливаются обменные процессы в организме, кожа обильно выделяет пот, вместе с которым из клеток усиленно выделяются так называемые соли и шлаки – конечные продукты обмена веществ.
Лучше выйти из парилки в проветриваемое помещение для отдыха и посидеть там некоторое время, прислонившись спиной к чему-либо, или слегка прилечь, попить воды. Нужно избегать сквозняков. Перед тем как начать оздоровительные процедуры с посещением бани, посоветуйтесь с лечащим врачом.
Нельзя посещать баню людям, страдающим онкологическими заболеваниями и имеющим доброкачественные опухоли. Категорически не рекомендуется идти в парную после хорошей вечеринки – это может нанести сильный вред здоровью.
Гипертоникам тоже нужно относиться к бане с особой осторожностью. Баня может вылечить, если простуда еще в самом зародыше, а вот если уже налицо обострение, то в парную лучше не ходить. Если вы пользуетесь баней как средством для получения заряда жизненной энергии и тонуса, то такого эффекта можно добиться, если к этому у вас уже выработалась привычка, а сразу это не получится.
Здравствуйте! У меня перелом ногтевой фаланги большого пальца правой ноги. В травмпункте закатали в гипс чуть ли не по самое колено. Добрый день! В июне поломала лодыжку (в трех местах, с подвывихов наружу ).
Через месяц была сделана операция (открытая репозиция, м/о м/б кости пластиной, ДМС позиционным винтом). 10 недель в гипсе, в октябре сняли, до настоящего момента хромаю, нога все свои функции не восстановила.
Врач планирует снимать в декабре-январе. По рентгену все в порядке. Но вопрос: можно ли до снятия ходить на танцы (живота — без каблука танцуют) и можно ли надевать каблук (какая высота допустима?).
Обращался во все травмотологические больницы и отделения в городе. Но, выполняется он не в парилке, а после выхода из нее (на специальной кушетке), тело при этом не должно быть охлажденным. Алкоголь – это большая нагрузка на сердечно-сосудистую систему, поэтому организму в парилке будет тяжело справиться с жарой и повышенной влажностью.
Сроки заживления и срастания переломов, осложнения
Заживает перелом у каждого человека по-разному. Как уже упоминалось, восстановление зависит от многих факторов, включая физическое состояние пострадавшего, а также возникновение сопутствующих осложнений.
Первое свободное дыхание и возможность переворачиваться во сне свидетельствуют о том, что кости сломанных ребер срослись. В области перелома образуются мозоли, и кости приходят в свободное движение. Следующим показателем заживления является полное отсутствие хрящевых и костных трений.
Боли в плевральной области пациента отсутствуют, при движении появляется возможность дышать полной грудью. Окончательным критерием восстановления является возможность выполнять безболезненные наклоны туловища из стороны в сторону. При множественных переломах и осложнениях срастаться и заживать кости могут медленно.
Источник статьи: http://smsfm.ru/perelomy/mozhno-khodit-banyu-posle-pereloma/







 выдавите сок из цветков каштана и принимайте его по 20 капель в разведенном виде. Это помогает избавиться от венозного застоя и улучшит кровообращение в ногах;
выдавите сок из цветков каштана и принимайте его по 20 капель в разведенном виде. Это помогает избавиться от венозного застоя и улучшит кровообращение в ногах;